دیسک کمر یا سیاتیک؟ مساله این است
حقیقت این است که دیسک و سیاتیک هر دو از اعضای مهم بدن انسان هستند و بیماری محسوب نمی شوند، بلکه درگیری آنهاست که باعث ایجاد علائم و درد برای بیمار می شود.

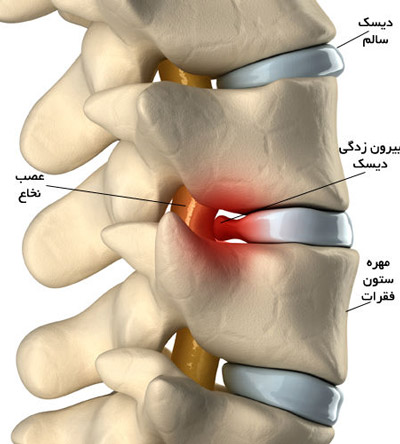
درگیری دیسک 5 مرحله دارد
درگیری دیسک های بین مهره ای در ۵ مرحله اتفاق می افتد؛ از جمله برجستگی خفیف (بالجینگ)، برجستگی شدید (پروتروژن)، بیرون زدگی متوسط (اکستروژن)، بیرون زدگی کامل (هرنیشن) و جداشدگی (سکوئستریشن)، در مرحله بالجینگ، هسته مرکزی دیسک دچار صدمه نشده و فیبر پوشاننده خود را پاره نکرده است. درواقع، فقط مقداری فشار به نخاع وارد می کند.
در مرحله پروتروژن، فشار هسته دیسک به بیرون بیشتر است، اما همچنان حلقه های فیبری پوشاننده خود را پاره نکرده و به بیرون راه نیافته است. در مرحله اکستروژن، هسته دیسک حلقه های فیبری دور خود را پاره کرده و تا حدودی بیرون زده است. در مرحله هرنیشن بیرون زدگی محتوای دیسک افزایش یافته است. در مرحله سکوئستریشن نیز بخشی از محتوای دیسک جدا و وارد کانال نخاع شده است.
دردی که از کمر به پا می زند
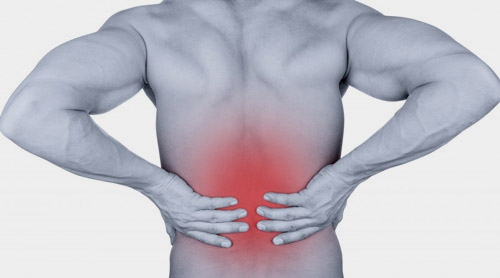
مهم ترین علامت درگیری دیسک کمر، درد در ناحیه کمر است که می تواند به عمق باسن، پشت ران و پشت زانو منتشر شود. خیلی اوقات نیز این درد از زانو رد می شود و به پشت پاشنه پا و انگشت های پا می رسد. درد ناشی از درگیری دیسک کمر عمیق است و در صورت تحریک سیستم عصبی با علائم کرخی، گزگز شدن و بی حسی پاها همراه می شود. بعضی از بیماران نیز علائم درگیری دیسک کمر را به صورت خشکی، سردی یا داغی در ناحیه پا یا خالی شدن پاها تجربه می کنند.
عصب سیاتیک طولانی ترین عصب بدن انسان است که از ناحیه کمری آغاز می شود و تا انتهای پا امتداد دارد. این عصب که خود از اتصال چند ریشه عصبی (S۳-L۴) تشکیل شده است از پشت باسن عبور کرده و نواحی مختلف پا را از لحاظ حسی و حرکتی، عصب دهی می کند. بیرون زدگی، پارگی یا ورود محتوای ژلاتینی دیسک های بین مهره ای به کانال نخاع می تواند با ایجاد فشار بر عصب سیاتیک باعث ایجاد درد و علائمی مانند گزگز و بی حسی در پاها و انگشتان پا شود.
دروافع 90 درصد از دردهای سیاتیک به دلیل بیرون زدگی دیسک های کمر ایجاد می شوند. با این حال، وجود علائم سیاتیک همیشه دلیل بر بیرون زدگی دیسک کمر نیست. عصب سیاتیک در حدود 17 درصد از افراد از داخل عضله پیریفورمیس (عضله ای کوچک در عمق لگن و باسن) عبور می کند، بنابراین گرفتگی یا کوتاه شدن این عضله می تواند با تحریک عصب سیاتیک باعث ایجاد درد و علائم درگیری عصب شود.
خیلی از این افراد هنگام نشستن روی باسن دچار تشدید درد می شوند. عدم تعادل در عضلات سمت چپ و راست کمر نیز در بعضی موارد می تواند با کشش مهره ها به سمت خود باعث تحریک عصب سیاتیک در ناحیه کمر و علائم ناشی از آن شود. حوادث، ضربه و تصادفات از دیگر دلایلی هستند که با آسیب به عصب سیاتیک می توانند درد و ناراحتی در نواحی پا ایجاد کنند. لازم به ذکر است بعضی از بیماری های متابولیک مثل دیابت هم می توانند باعث علائمی مانند گزگز و مورمور در پاها شوند، در حالی که هیچ ارتباطی با درگیری سیاتیک ندارند.
عوامل مختلفی در بیرون زدگی و درگیری دیسک کمر دخیل هستند. چاقی، بلندکردن اشیای سنگین، شیوه نادرست خم شدن، وضعیت های نامناسب بدن هنگام نشستن، ایستادن و خوابیدن، ورزش نکردن، ورزش غیراصولی، تصادف و حوادث، ناهنجاری های مادرزادی، گودی بیش از حد یا کمتر از حد کمر، بارداری و جابجایی، سابلاکسیشن و سرخوردگی مهره ها روی یکدیگر همگی از عوامل موثر در درگیری دیسک های بین مهره ای و درد و ناراحتی ناشی از آن هستند. استرس و اضطراب نیز با افزایش ترشح هورمون کورتیزول و افزایش التهاب در بدن به طور غیرمستقیم باعث تشدید دردهای دیسک کمر می شوند. استعمال دخانیات از دیگر عواملی است که به طور غیرمستقیم بر دردهای ناشی از درگیری دیسک تاثیر می گذارد.
تشخیص از طریق معاینه و ام آر آی
مشکلات دیسک کمر معمولا با معاینه قابل تشخیص هستند، اما برای ارزیابی دقیق محل و میزان بیرون زدگی دیسک باید تصویربرداری ام آر آی یا رادیولوژی انجام شود. یکی دیگر از راه های تشخیص میزان درگیری دیسک و تاثیر آن بر سیستم عصبی، گرفتن نوار عصب و عضله است، به خصوص زمانی که تنگی کانال نخاعی ایجاد شده باشد. البته گرفتن عکس رادیولوژی و نوار عصب و عضله حتما باید بجا باشد. در غیر این صورت اطلاعات مهمی به پزشک نمی رساند. برای تشخیص میزان قدرت عضلانی بیمار و برابر بودن آن در سمت راست و چپ، معاینه کفایت می کند. اگر در معاینه مشخص شود قدرت عضلانی از حد لازم کمتر است، گرفتن نوار عصب و عضله ضروری خواهدبود.
درمان را پشت گوش نیندازید
درگیری و درد ناشی از دیسک کمر حتما باید مورد بررسی و درمان قرار بگیرد. در غیر این صورت، درگیری عصب و ورود به مراحل پیشرفته ممکن است حتی فرد را دچار تحلیل کامل عضلات پا و فلجی کند. درگیری دیسک کمر را می توان در چند مرحله تحت درمان قرار داد. اولین راهکار درمانی، استراحت مطلق ۱۰ روزه و استفاده از کمپرس یخ است. در این شرایط فرد به غیر از فعالیت هایی مثل اجابت مزاج نباید حرکت دیگری داشته باشد. اگر درد با این روش تسکین پیدا نکند، می توان تحت نظرپزشک از داروهای ضدالتهاب غیراستروییدی یا استروییدی مثل کورتون استفاده کرد. خیلی اوقات برای تسکین دردهای سیستم عصبی ناشی از دیسک کمر از داروهایی مثل گاباپنتین هم استفاده می شود.

مصرف مایعات را افزایش دهید
افرادی که دچار درد و درگیری دیسک کمر شده اند باید حتما مصرف مایعات را افزایش دهند تا دیسک به تدریج رطوبت رسانی شود. از آنجایی که دیسک بدون سرخرگ است، در حالت عادی نمی تواند مایعات را از طریق خون به خود جذب کند. بنابراین باید با کمک دستگاه های فیزیوتراپی و درمان های مستقیم، جریان خون را در ناحیه افزایش داد تا به رطوبت رسانی و بهبود دیسک کمک شود. برای حفظ رطوبت در دیسک، محور حرکتی مهره ها نیز باید حفظ شود. برای این منظور می توان از روش های درمانی کایروپراکتیک، فیزیوتراپی و توانبخشی کمک گرفت.
وقتی جراحی دیسک ضرورت دارد
اگر بیرون زدگی دیسک کمر باعث تنگی کانال نخاع، درگیری شدید سیستم عصبی عضلات و تحلیل و ضعف کامل عضلانی شده باشد، فرد نیاز به جراحی پیدا می کند. البته در این موارد نیز توصیه می شود قبل از اقدام به جراحی، متخصص کایروپراکتیک فرد را ویزیت کند، شاید بتوان با روش های غیرتهاجمی این مشکل را به تدریج بهبود بخشید.
پیشگیری از آسیب های دیسک کمر
حفظ وضعیت مناسب بدن حین راه رفتن، ایستادن، نشستن و خوابیدن، خودداری از خم و راست شدن به شیوه نادرست، تقویت عضلات و انعطاف پذیری آنها با ورزش اصولی منظم، انجام حرکات اصلاحی تجویزشده از سوی پزشک، استفاده از مایعات به اندازه کافی و اصلاح گودی بیش از حد یا کمتر از حد کمر و... به پیشگیری از درگیری دیسک کمر کمک می کنند.
خیلی اوقات افراد بعد از خم شدن به سمت زمین برای برداشتن اشیا یا بستن بند کفش و... دچار درد دیسک کمر می شوند، بنابراین آشنایی با شیوه درست خم شدن روی زمین از اهمیت ویژه ای برخوردار است. برای این منظور باید حتما به جای خم شدن از کمر، به شیوه اسکات از زانو خم شوید و خود را به زمین نزدیک کنید. اگر هم توانایی این حرکت را نداشته باشید باید حتما ضعف بدن را با کمک پزشک متخصص برطرف کنید.
درگیری دیسک همیشه درد ندارد
کمردرد ناشی از درگیری دیسک اوایل معمولا قدری خفیف است که فرد به آن توجهی نمی کند. این درد اغلب با خواب و استراحت شبانه برطرف می شود و دوباره با انجام فعالیت های مختلف تا انتهای روز ظاهر خواهدشد. روند بهبود درد با خواب برای مدتی ادامه پیدا می کند تااینکه به تدریج درگیری دیسک افزایش می یابد. میزان درد ناشی از درگیری دیسک به آناتومی بدن فرد نیز بستگی دارد. برای مثال اگر کانال نخاع گشاد باشد، بیرون زدگی دیسک ممکن است دردی برای فرد ایجاد نکند، اما اگر این کانال تنگ باشد حتی یک بیرون زدگی خفیف دیسک هم می تواند باعث درد شدید شود. گاهی اوقات هم افراد مبتلا به درگیری دیسک کمر دچار درد نی شوند و آن را فقط با گزگز شدن و بی حسی در پا تجربه می کنند. درواقع، این موضوع به محل درگیری دیسک بستگی دارد.
شاید این درد ناشی از دیسک یا سیاتیک نباشد
کمردرد همیشه بر اثر درگیری دیسک یا سیاتیک اتفاق نمی افتد. برای مثال «نشانگان فاست» یکی از عواملی است که با درگیری مفصل مهره کرم باعث ایجاد درد کمر می شود. گرفتگی های عضلانی کمر و بیماری هایی مثل سرطان پروستات و مشکلات کلیه نیز می توانند باعث انتشار درد به کمر شوند. قوس زیاد یا کم کمر از دیگر عوامل درد در این ناحیه است که می تواند در آینده خطر درگیری دیسک های بین مهره ای را افزایش دهد. تشخیص این موارد بسیار مهم است زیرا می توان با درمان به موقع از تبدیل شدن آنها به درگیری دیسک پیشگیری کرد.
رابطه شغل و دیسک کمر
علاوه بر دیسک های بین مهره ای ناحیه کمر، درگیری دیسک های ناحیه گردن نیز می توانند برای افراد مشکل ساز شوند. درگیری دیسک گردن معمولا در خانم ها شایع تر است و درگیری دیسک کم در آقایان بیشتر دیده می شود. البته باید در نظر داشت که تقریبا 80 درصد از افراد جامعه کمردرد را در طول زندگی خود تجربه می کنند که اغلب به دنبال مشکلات دیسک ایجاد می شود. شغل های متفاوت نیز ممکن است درگیری های متفاوتی در دیسک های بین مهره ای ایجاد کنند.

جراحی دیسک چگونه انجام می شود؟
جراحی آخرین راهکار برای درمان مشکلات دیسک های بین مهره ای است. درواقع، اگر بیمار با استراحت، درمان های غیرتهاجمی مثل روش های کایروپراکتیک و فیزیوتراپی و مصرف داروهای خوراکی و تزریقی بهبود نیابد، می تواند برای انجام جراحی تحت بررسی قرار بگیرد. جراحی دیسک های بین مهره ای روش های مختلفی انجام می شود که انتخاب هر یک از آنها به شرح حال و سن بیمار، میزان تخریب دیسک، درگیری اعصاب و تحلیل عضلات بستگی دارد. این روش ها عبارتند از:
لامینوتومی و لامینکتومی: در روش لامینوتومی، جراح مقدار از تیغه استخوانی لامینای مهره (قسمت پشتی قوس مهره ای) را می تراشد تا کانال نخاع گشاد و فشار دیسک بیرون زده از روی ریشه عصب برداشته شود. در روش لامینکتومی نیز تیغه لامینا به طور کامل برداشته می شود. این چراحی ها با بیهوش عمومی و ایجاد یک برش کوچک در پشت بیمار انجام می شوند. لازم به ذکر است در این روش ها، دیسک همچنان به صورت بیرون زده در جای خود باقی است. و فقط کانال نخاغ گشاد می شود.
میکرودیسککتومی و دیسککتومی: در روش میکرودیسککتومی، جراح قسمتی از دیسک را که بر عصب فشار می آورد، خارج می کند. در روش دیسککتومی نیز کل دیسک مورد نظر از بدن خارج می شود. دیسککتومی با بیهوشی عمومی و یک برش کوچک در پشت بیمار انجام می شود. میکرودیسککتومی را می توان بدون بیهوشی و به صورت سرپایی در مطب نیز انجام داد.
استفاده از دیسک مصنوعی: در این روش، جراح دیسک مورد نظر را به طور کامل خارج و آن را با یک دیسک مصنوعی جایگزین می کند. این روش با بیهوشی کامل و برش در پشت بیمار انجام می شود. دیسک مصنوعی برای افرادی مناسب است که فقط در یک دیسک دچار مشکل هستند و از آرتروز و پوکی استخوان رنج نمی برند. برای مثال افراد جوانی که بر اثر تصادف یا حادثه دچار درگیری و آسیب در یکی از مهره ها شده اند، داوطلب مناسبی برای این جراحی هستند.
اسپاینال فیوژن: در این روش، جراح مهره های درگیری را با پیچ به یکدیگر متصل و در جای خود ثابت می کند تا فشار از روی عصب برداشته شود. این روش زمانی انجام می شود که بیشتر از دو دیسک درگیر باشند و آرتروز شدید در بیمار دیده شود؛ یعنی دیسک به قدری تخریب شده باشد که مهره به راست یا چپ افتادگی پیدا کرده باشد. فیوژن مهره های کمری، محور حرکتی طبیعی را در ناحیه مورد نظر به طور دائم کاهش می دهد.











ارسال نظر